
SKENARIO
Seorang wanita 20 tahun datang ke rumah sakit dengan keluhan gatal dan bercak kemerahan disertai sisik pada daerah badan yang telah dialami sejak 2 minggu yang lalu. Riwayat keluarga menderita penyakit yang sama tidak ada. Hasil pemeriksaan laboratorium dalam batas normal.
KATA KUNCI
• Wanita 20 tahun
• Keluhan gatal , bercak merah, dan disertai sisik pada badan
• Dialami sejak 2 minggu yang lalu
• Tidak ada riwayat keluarga
• Pemeriksaan laboratorium dalam batas normal
PERTANYAAN
1. Jelaskan anatomi. Histology, dan fisiologi dari kulit !
2. jelaskan mekanisme gejala dari scenario !
3. jelaskan differential Diagnosa dari skenario!
4. Jelaskan etiologi dari DD!
5. Pemeriksaan apa saja yang bias dilakukan untuk menegakkan diagnosis ?
6. Bagaimana penatalaksanaan dari DD ?
7. Bagaimana komplikasi dari DD ?
8. Bagaimana pencegahan dari DD?
9. Bagaimana prognosis dari DD ?
PEMBAHASAN
1. Jelaskan anatomi. Histology, dan fisiologi dari kulit !
ANATOMI
ANATOMI KULIT
Kulit adalah suatu organ pembungkus seluruh permukaan luar tubuh, merupakan organ terberat dan terbesar dari tubuh. Seluruh kulit beratnya sekitar 16 % berat tubuh, pada orang dewasa sekitar 2,7 – 3,6 kg dan luasnya sekitar 1,5 – 1,9 meter persegi. Tebalnya kulit bervariasi mulai 0,5 mm sampai 6 mm tergantung dari letak, umur dan jenis kelamin. Kulit tipis terletak pada kelopak mata, penis, labium minus dan kulit bagian medial lengan atas. Sedangkan kulit tebal terdapat pada telapak tangan, telapak kaki, punggung, bahu .
Secara embriologis kulit berasal dari dua lapis yang berbeda, lapisan luar adalah epidermis yang merupakan lapisan epitel berasal dari ectoderm sedangkan lapisan dalam yang berasal dari mesoderm adalah dermis atau korium yang merupakan suatu lapisan jaringan ikat.
Epidermis
Epidermis terbagi atas empat lapisan
1. Lapisan basal atau stratum germinativum
2. Lapisan Malpighi atau stratum spinosum
3. Lapisan granular atau stratum granulosum dan
4. Lapisan tanduk atau stratum korneum
Pada telapak tangan dan kaki terdapat lapisan tambahan diatas lapisan granular yaitu stratum lusidium atau lapisan sel-sel jernih. Lapisan basal terdiri dari satu lapis sel-sel yang kuboid yang tegak lurus terhadapat dermis. Di dalam sel terdapat sitoplasma yang basofilik dengan inti yang besar, lonjong, daan berwarna hitam. Sel-sel basal ini tersusun sebagai tiang pagar (palisade). Lapisan basal merupakan lapisan paling bawah dari epidermis dan berbatas dengan dermis. Dalam lapisan basal terdapat juga melanosit, melanosit adalah sel dendritik yang membentuk melanin. Melanosit berasal dari bagian embrio. Melanin berfungsi melindungi kulit terhadap sinar matahari. Semua ras mempunyai jumlah melanosit yang sama. Perbedaan warna kulit bergantung pada kegiatan melanosit.
Lapisan Malpighi merupakan lapisan epidermis yang paling tebal dan kuat. Terdiri dari sel-sel poligonal yang di lapisan atas menjadi lebih gepeng. Sel-sel mempunyai protoplasma yang menonjol yang terlihat seperti duri –duri.Lapisan granular terdiri dari satu sampai empat baris sel-sel berbentuk intan, berisi butir-butir (granul) keratohialin yang basofilik.Lapisan sel-sel jernih atau stratum lusidium terdiri dari satu lapis sel –sel tanpa inti, gepeng, tipis, dan mati. Pada permukaan lapisan ini sel-sel mati terus menerus mengelus tanpa terlihat. Histologi selaput lendir adalah sama dengan kulit te api tidak mengandung lapisan granular dan lapisan tanduk, kecuali di dorsum lidah dan palatum.Epidermis mengandung juga: (1) kelenjar ekrin (2) kelenjar apokrin (3) kelenjar sebaseus, (4) rambut dan (5) kuku. Kelenjar keringat ada dua jenis, ekrin dan apokrin. Fungsinya mengatur suhu, menyebabkan panas dilepas dengan cara penguapan. Kelenjar ekrin terdapat di semua daerah kulit, tetapi tidak terdapat di selaput lendir.Seluruhnya berjumlah antara 2 sampai 5 juta. Yang terbanyak di telapak tangan. Sekretnya cairan jernih, kira-kira 99% mengandung klorida, asam laktat, nitrogen dan zat lain. Kelenjar apokrin adalah kelenjar keringat besar yang bermuara ke folikel rambut. Terdapat di ketiak, daerah anogenital, puting susu dan areola.Kelenjar sebaseus terdapat di seluruh tubuh, kecuali di tapak tangan, tapak kaki dan punggung kaki. Terdapat banyak di kulit kepala, muka, kening, dan dagu. Sekretnya berupa senum dan mengandung asam lemak, kolesterol, dan zat lain.
Histologi kulit
a. Lapisan germinatum / lapisan basal
Lapisan terbawah dari lapisan epidermis yang bergerak secara terus menerus menuju keatas memisahkan antara lapisan epidermis dengan lapisan dermis. Disusun oleh sel basal aktif yang terus menerus membelah diri, yang sangat penting dalam proses pembelahan sel, sehingga bagian inilah yang terus menerus membuat sel-sel baru untuk mengantikan bagian sel-sel tua dan rusak, oleh karena itu disebut juga sel induk. Bagian ini juga cikal bakal terbentuknya keratinoct baru. Terdapat melanocyt yaitu sel yang memproduksi melanin untuk member warna pada kulit, dan yang paling penting fungsi melanocyt untuk melindungi DNA di inti sel kulit agar Tidak bermutasi karena radiasi sinar matahari.
b. Lapisan Stratum spinosum/prickle-cell layer
Lapisan ini merupakan lapisan diatas sel basal tersusun dari sel keratinocyt bertugas mengisi sel-sel dengan protein keratin yang bersifat keras sehingga dapat melindungi lapisan sel basal yang aktif membelah agar terhindar dari subtansi yang dapat merusak dan dari infeksi mikroorganisme serta kehilangan kelembaban sel kulit. Keratinocyt yang ada pada lapisan ini juga memproduksi lemak perekat lapisan tanduk. Sel-sel bagian ini ada sebagian yang masih hidup dan aktif membelah diri terutama sel yang paling dekat dengan lapisan sel basal. Sel-sel yang sudah terisi keratin secara berangsur-angsur akan mati dan naik ke permukaan.
Ciri lain dari lapisan ini adalah terdapatnya hubungan antar sel dengan sel lain disebut intercellular bridges untuk proses keratin dan cairan yang membawa nutrisi dan oksigen kelapisan ini.
c. Startum Granulosom
Sel dilapisan ini sudah merupakan sel mati dan tidak dapat membelah diri tersusun dari keratin atau sel yang sudah berisi bahan protein dan mengeras, dan banyak terdapat filaggrin merupakan bahan penghubung sel keratin dengan bagian luar sel untuk tetap memberikan nutrisi bagi sel keratin melalui cairan antar sel.
d. Stratum Lucidum
Lapisan ini merupakan lapisan tebal ssel berbentuk gepeng yang tidak berwarna dan bening, banyak terdapat eleidin (lapisan mengeras) yang ditemukan hanya pada lapisan telapak tangan dan kaki, ketebalan lapisan ini berfungsi untuk pelindung
e.Stratum corneum
merupakan lapisan paling atas tersusun dari 15 -20 lapisan sel, diantara sel-selnya terdapat lemak yang berfungsi sebagai perekat antara sel-sel, ibarat seperti susunan batu bata dengan semen (pada gambar terlihat no.1 sel tanduk, no.2 lemak).
Selain itu lemak antar sel juga menstabilkan lapisan tanduk, menjaga kesediaan air untuk kelembaban dengan kemampuan tinggi menyerap air, mencegah kulit dari kekeringan dan dehidrasi saat penguapan akibatnya panasnya matahari, menjaga elastisitas dan kekenyalan kulit, dan sebagai lapisan yang menyaring serta mencegah sel-sel kontak dengan mikroorganisme, toksin, bahan-bahan kimia atau zat allergen yang dapat merusak. Lemak yang ada di lapisan ini di buat oleh sel keratonocyt di lapisan stratum granulosum.
B. LAPISAN DERMIS
a. lapisan Papilari
merupakan lapisan tipis dan terdiri dari jaringan penghubung yang longgar menghubungkan lapisan epidermis kelapisan subcutis, banyak terdapat sel mast dan yang diperlukan untuk menghancurkan mikroorganisme yang menembus lapisan dermis, berfungsi sebagai pelindung. Di lapisan ini juga terdapat sejumlah kecil elastin dan kolagen. Lapisan ini berbentuk gelombang yang terjulur kelapisan epidermis untuk memudahkan kiriman nutrisi epidermis yang tidak mempunyai pembuluh darah.
b. Lapisan Retikular
merupakan lapisan tebal dan terdiri dari jaringan penghubung padat dan sel yang tidak merata, disebut lapisan retikuler karena banyak terdapat serat elastic dan kolagen yang sangat tebal dan saling berangkai satu sama lain menyerupai jarring-jaring . Dengan adanya serat elastin dan kolagen akan membuat kulit menjadi kuat, utuh kenyal dan meregang dengan baik. Komponen dari laisan ini berisis banyak struktur khusus yang melaksanakan fungsi kulit .
2. jelaskan mekanisme gejala dari scenario !
Patomekanisme terjadinya bintul merah pada kulit.
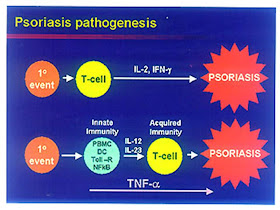
Patomekanisme terjadinya bintul merah pada kulit dapat dijelaskan dengan respon imun yang melibatkan peranan limfosit, langerhans epidermal, eosinofil, dan IgE secara global. Leung (1996) menyatakan mekanisme timbulnya reaksi radang tergantung pada IgE sudah terpapar dengan alergen, sel mast yang permuakaannya mengandung IgE akan mengeluarkan beberapa mediator, sitokin, dan faktor kemotaktik leukosit (immediate reaction) setelah itu timbul late cphase reaction (LPR) yang juga dipengaruhi oleh IgE dan ditandai dengan timbulnya beberapa molekul adhesi pada endotel pembuluh darah sehingga menimbulkan infiltrat sel eosinofil, netrofil, sel mononuklear ke jaringan setempat yang akan menimbulkan reaksi radang IL-1 dan TNF-a berperan timbulnya molekul ELAM-1, ICAM-1, dan VCAM-1 sehingga terjadinya infiltrasi sel leukosit ke jaringan yang meradang tersebur, sehingga mengakibatkan bertambahnya sel radang di tempat tersebut. Selain itu, didapatkan pula adanya korelasi peningkatan jumlah VCAM-1 dengan jumlah sel eosinofil termasuk MBP, EPO, ECP dan disimpulkan bahwa ekspresi VCAM-1 akan meningkatkan pengumpulan dan infiltrat sel-sel eosinofil ke tempat radang , sehingga memperburuk lesi dermatitis atopik. Ekspresi molekul adhesi ini dapat dihambat oleh antibodi IL-1 dan TNF-a akan meningkatkan jumlah sel-sel radang ke tempat terjadinya radang.
Terjadinya kelainan kulit pada dermatitis atopik juga ditentukan oleh adanya trauma pada kulit. Trauma makanis pada keratinosit menyebabkan dikeluarkannya sitokin yang dapat menginduksi peradangan melalui pelepasan IL-1, TNF-a, dan IL-4. Sitokin tersebut selanjutnya menginduksi molekul adhesi (misalnya ELAM-1, ICAM-1 dan VCAM-1) yang menyebabkan limfosit, makrofag, dan eosinofil masuk ke dalam peradangan kulit.
Faktor pelepasan histamin ditemukan untuk mengaktivasi basofil melalui peningkatan IgE. Jadi penderita yang hipersensitif terhadap makanan dan terpajan untuk memproduksi antigen sitokin (faktor pelepasan histamin) interaksi dengan IgE akan mengikat pada permukaan basofil dan menyebabkan terjadinya pelepasan histamin. Proses inflamasi terjadi saat mediator histamin dilepaskan ketika antigen memasuki area kulit yang spesifik. Secara lokal, histamin yang dilepaskan akan menimbulkan vasodilatasi yang menginduksi timbulnya kemerahan dan peningkatan permeabilitas kapiler setempat sehingga dalam beberapa menit kemudian akan terjadi pembengkakan pada area yang berbatas jelas.
Histamine yang ada dalam tubuh berasal dari mastosit dan basofil. Aktifitas histamine terjadi bila histamine berikatan dengan reseptor pada target cell. Histamine dapat menyebabkan sel endothel memproduksi relaksan otot polos seperti prostasiklin dan oxida nitrat yang mengakibatkan vasodilatasi. Aktivitas histamine ini juga menimbulkan edema, flushing, dan pruritus sebagai triple response of lewis. Histamine juga menarik eosinofil dan neutrofil ke arah tertentu (chemotaksis). Pelepasan neutrofil yang keluar dari pembuluh darah menuju ke jaringan yang mengalami inflamasi mengakibatkan terjadinya edema oleh neutrofil yang dipusatkan pada lokasi inflamasi. Histamine ini juga bersifat gatal sehingga bercak merah yang dialami penderita juga diiringi oleh sensasi pruritus. Histamin tersebut merangsang sel-sel saraf pada kulit sehingga menimbulkan rasa gatal.
Skuama
Skuama merupakan lapisan tanduk dari epidermis mati yang menumpuk pada kulit yang dapat berkembang sebagai akibat perubahan inflamasi. Keadaan ini ditemukan pada psoariasis
Gatal
Sitokin2/kemokin2 pruritogenik spt bradikinin, triptase, prostaglandin, histamin, leukotrien, endotelin, & TNF-α,mediator-mediator ini memiliki kemampuan untuk meningktakan permebailitas pembuluh darah dan vasdilatasi pembuluh darah Sementara sel T juga melepaskan sitokin2/kemokin2 pruritogenik spt IL-31, IL-2, dan IL-6,sitokin-sitokin ini berfungsi dalam perekrutan sel-sel radang. Sehingga meneyebabkan eritema pada kulit.
3. jelaskan differential Diagnosa dari skenario!
• PSORIASIS
• PARAPSORIASIS
• ERITRODERMA
• LIKEN PLANUS
• PSORIASIS VULGARIS
• DERMATITIS SEBOROIK
1. Psoriasis
Psoriasis adalah penyakit peradangan pada kulit yang bersifat kronis, dimana penderitanya mengalami pergantian kulit yang terlalu cepat. Penyakit ini terkadang hilang timbul, tidak mengancam jiwa, namun dapat menurunkan kualitas hidup karena dapat membuat penderitanya menjadi kurang percaya diri bila tidak dirawat dengan baik. Psoriasis tidak menular namun dapat diturunkan secara genetik. Peneliti menyatakan penyakit ini dapat disebabkan oleh karena kelainan kekebalan tubuh. Namun, sampai saat ini penyakit psoriasis belum diketahui penyebabnya secara pasti, sehingga belum ada pengobatan yang dapat menyembuhkan secara total penyakit psoriasis.
Gejala
Kulit penderita psoriasis awalnya tampak seperti bintik merah yang makin melebar dan ditumbuhi sisik lebar putih berlapis-lapis. Tumbuhnya tidak selalu di seluruh bagian kulit tubuh, kadang-kadang hanya timbul pada tempat-tempat tertentu saja, karena pergiliran sel-sel kulit bagian lainnya berjalan normal. Psoriasis pada kulit kepala dapat menyerupai ketombe. Penyakit psoriasis dapat disertai dengan atau tanpa rasa gatal. Kulit dapat membaik seperti kulit normal lainnya setelah warna kemerahan, putih atau kehitaman bekas psoriasis. Pada beberapa jenis psoriasis, komplikasi yang diakibatkan dapat menjadi serius, seperti pada psoriasis artropi yaitu psoriasis yang menyerang sendi, psoriasis bernanah (psoriasis pustulosa) dan terakhir seluruh kulit akan menjadi merah disertai badan menggigil (eritroderma)
Pengobatan
Sampai saat ini belum ada obat yang dapat menyembuhkan psoriasis secara total. Semua pengobatan yang ada hanya dapat menekan gejala psoriasis, memperbaiki keadaan kulit, mengurangi rasa gatalnya. Sebagian besar penderita tidak pernah mencapai suatu keadaan sembuh yang bebas pengobatan sehingga penderita psoriasis tidak bisa berhenti dari pengobatan, ada pengobatan lanjutan sebagai pemeliharaan yang diberikan dalam jangka waktu lama untuk mempertahankan kondisi dan juga untuk mengontrol kelainan kulit yang baru. Hal lain yang harus diperhatikan sebelum memilih pengobatan psoriasis adalah derajat keparahan yang diderita. Juga lokasi penyakit, tipe, usia dan jenis kelamin juga riwayat kesehatan penderita. Langkah pertama yang dilakukan adalah pengobatan luar (topical). Langkah ini dapat dilakukan untuk penderita psoriasis ringan dengan luas kelainan kulit kurang dari 5 persen. Obat yang bisa digunakan antara lain ter batubara, kortikosteroid, calcipotriol, antralim, retinoid topical (tazaroten), asam salisilat, pimekrolimus, emolien dan keratolitik. Langkah kedua atau fototerapi biasanya dipakai untuk mengobati psoriasis yang berhasil dengan pengobatan topical. Langkah ketiga adalah pengobatan sistemik, yaitu obat yang dimakan atau dimasukkan melalui suntik. Obat tersebut akan diserap dan masuk ke dalam aliran darah kemudian tersebar ke seluruh tubuh. Obat-obat yang bisa digunakan antara lain retinoid, metotreksat, siklosporin, azatiophrine .
Epidemiologi
Angka kejadian psoriasis pada orang kulit putih lebih tinggi daripada penduduk kulit berwarna. Selain itu, psoriasis lebih sedikit ditemukan di negara-negara tropis. Di Amerika Serikat dilaporkan sebanyak 2-2.6% yang terkena. Kasus baru didapatkan antara 150.000-260.000 setiap tahun. Di Eropa dilaporkan sebanyak 3-7%, sedangkan di Jepang 0.6%. Pada bangsa kulit hitam, misalnya di Afrika, jarang dilaporkan, demikian pula bangsa Indian di Amerika. Psoriasis terdapat pada semua usia, namun umumnya terdapat pada orang dewasa.
Penyebab
Psoriasis dihubungkan dengan sistem kekebalan tubuh, yang dipengaruhi terutama oleh sel T (salah satu jenis sel darah putih). Pada orang normal, Sel T akan membantu pertahanan tubuh dengan menyerang bakteri ato virus. Pada penderita psoriasis, Sel T akan menyerang sel kulit yang sehat, sehingga untuk mengatasinya, tubuh akan meningkatkan pembentukan sel kulit yang sehat. Yang terjadi adalah, siklus pembentukan sel kulit baru yang terlalu cepat. Berbeda dengan pergantian kulit pada manusia normal yang biasanya berlangsung selama tiga samapai empat minggu, proses pergantian kulit pada penderita psoriasis berlangsung secara cepat yaitu sekitar 2-4 hari, bahkan bisa terjadi lebih cepat, sehingga akan menyebabkan pembentukan kulit yang tebal dan bersisik.
Psoriasis biasanya diawali atau diperburuk oleh faktor pencetus yang kita ketahui dan dapat dihindari. Faktor pencetusnya antara lain:
• Infeksi, contohnya infeksi pada faring
• Luka pada kulit, seperti tergores, gigitan serangga atau terbakar
• Stress berlebihan
• Cuaca dingin
• Merokok
• Minum alkohol berlebihan
2. Parapsoriasis
Parapsoriasis adalah suatu kelainan kulit yang ditandai dengan adanya eritema danskuama, pada umumnya tanpa keluhan dan berkembang secara perlahan-lahan dankronik. Tahun 1902, Brocq pertama kali menggambarkan 3 tanda utamyaituPityriasis lichenoides (akut dan kronik), Parapsoriasis plak yang kecil dan Parapsoriasis plak yang luas (parapsoriasis dan plak).
Pada umumnya parapsoriasis dibagi menjadi 3 bagian yaitu
- Parapsoriasis gutata
- Parapsoriasis likenoid
- Parapsoriasis en plaques
Parapsoriasis menggambarkan kelompok penyakit yang sulit dipahami dan dibedakan gambaran klinisnya.
Ada 2 bentuk umum: tipe plak kecil, yang biasanya bersifat ringan dan tipe plak besar yang merupakan precursor dari cutaneous T-cell lymphoma (CTCL). Beberapa pasien dengan parapsoriasis tipe plak kecil akhirnya berkembang menjadi CTCL. Pengobatan parapsoriasis tipe plak kecil tidak perlu dilakukan tetapi pengobatannya dapat meliputi emollient (penghilang rasa sakit), preparat tar topical atau kortikosteroid dan fototerapi.
Epidemiologi
Tidak ada data statistic tentang insidens dan frekuensi parapsoriasis. Pasien dengan parapsoriasis plak besar bisa tidak diketahui bila terjadiya secara asimptomatik. Insiden parapsoriasis bisa lebih besar dari insiden MF yang dilaporkan, yang mana kasusnya paling banyak 3 kasus per juta populasi per tahun. Kematian telah dilaporkan pada parapsoriasis. Morbiditas dibatasi dengan gejala yang masih minimal, untuk parasporiasis plak besar, mortalitas bisa dihubungkan dengan progresifitas CTCL. Tahap patch MF bisa di dapat pada tahap awal CTCL, dan harapan hidup selama 5 tahun lebih 90 %. Harapan hidup jangka panjang tidak berbeda dari populasi yang terkontrol. Gambaran penyakit ini jarang terjadi pada orang kulit hitam. Distribusi geografi berbeda. Hal ini umum terjadi dapa bagian selatan daripada bagian utara Inggris dan jarang ditemukan di Amerika. Psoriasis plak kecil banyak terdapat pada laki-laki. Rasio laki-laki dengan perempuan 3:1. Untuk kedua parapsoriasis, kebanyakan terjadi pada umur pertengahan, insiden puncaknya pada decade kelima kehidupan.
Etiopatogenesis
Parapsoriasis merupakan penyakit kulit yang belum diketahui penyebabnya, pada umumnya tanpa keluhan(kadang-kadang gatal ringan), perjalanannya perlahan-lahan dan menahun. Namun, penyakit ini mempunyai tahap yang berbeda pada gangguan lymphoproliferative yang berlanjut dari kronik dermatitis ke cutaneous T-cell lymphoma (CTCL).
Parapsoriasis plak kecil merupakan proses reaktif dari sebagian besar sel T CD4+. Pola genotip diobservasi pada parapsoriasis plak kecil sama dengan yang diobservasi pada dermatitis kronik dan pola klonalitas sel T sama dengan respon sel T subset spesifik yang telah distimulasi oleh antigen. Klone multiple dominant dapat dideteksi oleh reaksi rantai polymerase (PCR) dari penggunaan gen reseptor sel-T, yang mendukung proses reaktif. Lymfosit tidak menunjukkan gambaran khas histologis untuk memperkirakan perubahan terjadinya keganasan. Beberapa ahli percaya bahwa parapsoriasis plak kecil merupakan lymphoma sel-T yang hancur; bagaimanapun, sampai saat ini belum ada bukti yang jelas, seperti perubahan genetic (contohnya, mutasi TP53) yang diobservasi pada keganasan yang lain yang terdapat untuk mendukung hal ini. Namun, pencarian untuk memverifikasi hipotesis ini adalah identifikasi terbaru dari peningkatan aktivitas telomerase pada sel T dari CTCL stadium awal, lymphoma stadium lanjut dan pada parapsoriasis, yang mana aktivitasnya tidak terdapat pada sel-T normal.
Parapsoriasis plak besar merupakan gangguan inflamasi kronik, dan patofisiologinya telah dispekulasi menjadi stimulasi antigen jangka panjang. Gangguan ini dihubungkan dengan penggandaan sel-T dominant, salah satunya bisa terdapat diatas 50 % dari infiltrasi sel-T. Jika gambaran histologisnya benigna tanpa atypical lymfosit, klasifikasi dari parapsoriasis plak besar dibuat. Jika terdapat atypical lymfosit, maka pasien bisa diklasifikasikan sebagai CTCL tahap patch.
Gambaran Klinis
Parapsoriasis Gutata
Lesi dari parapsoriasis gutata adalah makulopapul yang mirip dengan psoriasis gutata, dengan skuama berwarna keabu-abuan. Tidak seperti psoriasis, parapsoriasis gutata tidak berespon terhadap terapi antipsoriatik. Lesi muncul terutama pada badan, terjadi pada umur berapa saja dan kedua jenis kelamin, dan bersifat kronik (bertahan sampai bulan hingga tahun). Pruritus jarang terjadi pada psoriasis.
Parapsoriasis Likenoid
Parapsoriasis likenoid digambarkan dengan eritem, skuama, papul likenoid, terutama pada badan, yang cenderung bergabung dan membentuk retiform appearance. Erupsi lebih menyeluruh dibanding pada parapsoriasis gutata dan menyerang leher, badan, dan lengan. Biasanya tidak terdapat pruritus, dan tidak mempengaruhi kesehatan
pasien secara umum.
Parapsoriasis en Plaque
Lesi dari parapsoriasis en plaque biasanya lebih besar dari parapsoriasis gutata atau parapsoriasis likenoid. Lesinya rata dibandingkan psoriasis dan mungkin berhubungan dengan poikiloderma pada tempat lain. Plak mencakup warna merah kekuningan sampai kecoklatan dengan skuama yang berbatas tegas, dan terjadi biasanya terutama pada badan, gluteus, dan paha.
Pemeriksaan Penunjang
Histopatologis parapsoriasis plak kecil menunjukkan infiltrat limfosit perivascular superficial ringan dengan infiltrat inflamasi nonspesifik sel-T CD4+ dan CD8+. Bagaimanapun, sebagian besar sel merupakan CD4+. Pada epidermis bisa menunjukkan spongiosis ringan, hiperkeratosis fokal, krusta, parakeratosis dan eksositosis. Selalunya polanya tidak terdiagnosis dan tidak spesifik. Limfositnya kecil dan tidak menunjukkan gambaran atypical.
Parapsoriasis plak besar, infiltrat inflamasi dermal superficial sebagian besar adalah limfosit. Beberpa limfosit junction epidermal dermal dan limfosit tunggal dapat diobservasi pada epidermis. Limfosit biasanya kecil dan tidak menunjukkan nuclei yang atipikal. Pembuluh darah melebar, dan terdapat melanophages. Epidermis menunjukkan pendataran rete ridges ketika terjadi atropi epidermal yang menonjol pada uji klinis. Terdapat achantosis dari epidermis dan hiperkeratosis irregular dari lapisan cornified. Pada parapsoriasis plak kecil tidak terdapat spongiosis.
Penatalaksanaan
Penyinaran dengan lampu ultraviolet merupakan terapi yang paling sering mendatangkan banyak manfaat dan dapat membersihkan sementara ataupun menetap, atau bahkan hanya meninggalkan scar yang minimal. Penyakit ini juga dapat membaik dengan pemberian kortikosteroid topikal seperti yang digunakan pada pengobatan psoriasis. Meskipun demikian hasilnya bersifat sementara dan sering kambuh. Obat yang digunakan diantaranya : kalsiferol, preparat ter, obat antimalaria, derivat sulfon, obat sitostatik, dan vitamin E.Adapun pengobatan parapsoriasis gutata akut dengan eritromisin (40 mg/kg berat badan) dengan hasil baik juga dengan tetrasiklin. Keduanya mempunyai efek menghambat kemotaksis neutrofil.
Komplikasi
Perkembangan dari dermatitis kontak berhubungan dengan penggunaan agen kemoterapi. Mortalitas belum pernah dilaporkan pada small plaque parapsoriasis. morbiditas terbatas pada gejala, yang hanya berefek minimal. Untuk large plaque parapsoriasis, mortalitas mungkin berubungan dengan progresi ke MF (CTCL). Pada tingkatan tertentu dari MF menunjukkan stage awal dari CTCL, dan tingkat survive lebih dari 90 %.
Prognosis
Parapsoriasis secara khusus memiliki perjalanan penyakit yang kronik dan lama,kecuali parapsoriasis en plaque yang berpotensi untuk menjadi mycosis fungoides, yang berpotensi lebih fatal.
3.ERITRODERMA
A. Definisi
Eritroderma adalah kelainan kulit yang ditandai dengan adanya eritema di seluruh tubuh atau hamper seluruh tubuh, biasanya disertai skuama.
Eritroderma adalah kemerahan yang abnormal pada kulit yang menyebar luas ke daerah-daerah tubuh (kamus saku kedokteran, Dorland).
Eritroderma, dimana seluruh badan kalihatan kemerahan (eritema), berasa kasekitan, kegatalan dan bersisik halus Eritroderma ditandai dengan warna kulit yang kemerahan dan bias mengakibatkan pasien menggigil kedinginan karena banyak kehilangan kalori yang dilepaskan lewat lesi. Eritroderma dan dermatitis exfoliative biasanya dipakai untuk menjelaskan penyakityang sama dalam literature. Eritroderma dijelaskan sebagai dilatasi yang menyebar dari pembuluh darah kutaneus. Apabila proses inflamasi disertai dengan eritroderma secara subtansial akan meningkatkan proliferasi sel epidermal dan mengurangi waktu transit sel melalui epidermis yang bisa menimbulkan sisik bertanda (http://www.emedicine.com)
B. Etiologi
Penyebab yang umum adalah faktor-faktor genetik, akibat pengobatan dengan medikamentosa tertentu dan infeksi. Penyakit ini bisa juga merupakan akibat lanjut (sekunder) dari psoriasis, eksema, dermatitis seboroik, dermatitis kontak, dermatitis atopik, pitiriasis rubra pilaris, dan limfoma maligna. (FK UGM, Yogyakarta).Eritroderma bisa muncul akibat berbagai penyebab, yang paling sering lanjutan dari tahap dini suatu gangguan kulit. Eritroderma juga bisa disebabkan oleh suatu efek samping dari reaksi obat-obatan. Walau bagaimanapun, sebanyak 30% dari semua kasus eritroderma yang dilaporkan, tidak ada penyebab yang jelas ditemukan. Ini yang dinamakan eritroderma idiopatik.
penyebab-penyebab yang paling sering ditemukan pada tahap awal suatu gangguan kulit yang menyebabkan eritroderma ialah :Dermatitis terutama dermatitis atopik, dermatitis kontak (alergi atau iritan) dan dermatitis stasis (gravitational eczema) dan pada bayi, dermatitis seborrhoiec. Psoriasis ,Pityriasis rubra pilaris, Penyakit-penyakit blister termasuk pemphigug dan pemphigoid bullosa, Limfoma sel-T kutaneus (Sezary syndrome)Eritroderma juga bisa merupakan simtom atau gejala dari penyakit sistemik seperti : Keganasan interna seperti karsinoma rectum, paru-paru, tuba fallopi, dan kolon. Keganasan hematology seperti limfomabdan leukaemia Penyakit Graf Vs Host Infeksi HIV
C. Manifestasi klinis
Keadaan ini mulai terjadi secara akut sebagai erupsi terjadi bercak-bercak atau eritematous yang menyeluruh disertai gejala panas, rasa tidak enak badan dan kadang-kadang gejala gastrointestinal. Warna kulit berubah dari merah muda menjadi merah gelap. Sesudah satu minggu dimulai gejala eksfoliasi (pembentukan skuama) yang khas dan biasanya dalam bentuk serpihan kulit yang halus yang meninggalkan kulit yang licin serta berwarna merah dibawahnya : gejala ini disertai dengan pembentukan sisik yang baru ketika sisik yang lama terlepas. Kerontokan rambut dapat menyertai kelainan ini eksaserbasi sering terjadi. Efek sistemiknya mencakup gagal jantung kongestif high-output, gangguan intestinal, pembesaran payudara, kenaikan kadar asam urat dalam darah (hiperurisemia) dan gangguan temperature.Peningkatan perfusi darah kulit muncul pada eritroderma yang menyebabkan disregulasi temperature (menyebabkan kehilangan pabas dan hipotermia) dan kegagalan output jantung. Kadar metabolic basal meningkat sebagai kompensasi dari kehilangan suhu tubuh.Epidermis yang matur secara cepat kegagalan kulit untuk menghasilkan barier permeabilitas efektif di stratum korneum. Ini akan menyebabkan kehilangan cairan transepidermal yang berlebihan. Normalnya kehilangan cairan dari kulit diperkirakan 400 ml setiap hari dengan dua pertiga dari hilangnya cairan ini dari proses transpirasi epidermis manakala sepertiga lagi dari perspirasi basal. Kekurangan barier pada eritroderma ini menyebabkan peningkatan kehilangan cairan ekstrarenal. Kehilangan cairan transepidermal sangat tinggi ketika proses pembentukan sisik (scaling) memuncak dan menurun 5-6 hari sebelum sisik menghancur.Hilangnya sisik eksfoliatif yang bias mencapai 20-30 gr/hari memicu kapada timbul kaedaan hipoalbuminemia yang biasa dijumpai pada dermatitis exfoliatifa. Hipoalbiminemia muncul akibat menurunnya sintesis atau meningkatnya metabolisme albumin. Edema biasanya paling sering ditemukan, biasanya akibat peralihan cairan ke ekstrasel. Respon imun mungkin bias berubah, sering adanya peningkatan gammaglobulin, peningkatan serum IgE pada beberapa kasus, dan CD4+ sel-T limfositopenia pada infeksi HIV.Penyakit eritroderma dapat disertai dengan / tanpa rasa gatal. Kulit dapat membaik seperti kuli normal lainnya setelah warna kemerahan, putih atau kehitaman bekas psoriasis bernanah (psoriasis postulosa) dan seluruh kulit akan menjadi merah disertai badan menggigil. Penyakit-penyakit yang diduga menyebabkan timbulnya eritroderma yaitu : PsoriasisMerupakan penyakit kronik, residif yang ditandai dengan adanya plak eritematous, berbatas tegas dengan skuama berlapis-lapis berwarna putih keperakan dan biasanya idiopatik. Penyakit ini bias mengenai siku, lutut, kulit kepala, dan region lumbosakral. Fenomena Koebner (yakni munculnya lesi-lesi baru akibat trauma fisis disekitar lesi lama) biasanya positif, tanda Auspitz (adanya bercak kemerahan akibat terkelupasnya skuama yang ada) juga positif, fenomena tetesan lilin (bila ada skuama digaruk, maka timbul warna putih keruh seperti tetesan lilin) positif. Bila tidak ada tanda-tanda tersebut, kausa psoriasis bias disingkirkan. Pitiriasis rubra pilarisMerupakan penyakit eritroskuamosa yang menyerupai psoriasis dan dermatitis seboroik, dengan penyebab idiopatik. Perbedaannya terutama pada orientasi lesi yang folikuler, dengan erupsi yang relative lebih coklat disbanding psoriasis dan dermatitis seboroik. Pitiriasis seboroik jarang atau tak pernah mengenai kulit kepala. Dermatitis seboroik merupakan dermatitis yang terjadi pada daerah seboroik (daerah yang banyak mengandung kelenjar sebasea / lemak), seperti batok kepala, alis, kelopak mata, lekukan nasolabial, dengan kelainan kulit berupa lesi dengan batas tak teratur, dasar kemerahan, tertutup skuama agak kuning dan berminyak.Dermatitis kontak alergiMerupakan dermatitis yang terjadisetelah adanya kontak dengan suatu bahan, secara imunologis. Reaksi ini termasuk reaksi hipersensitivitas lambat tipe IV. Wujud kelainan kulit bias berupa eritem/edema/vesikel yang bergerombol atau vesikel yang membasah, disertai rasa gatal. Bila kontak berjalan terus, maka dermatitis ini dapat menjalar ke daerah sekitarnya dan keseluruh tubuh.Dermatitis fotokontak alergiMerupakan dermatitis yang terjadi setelah adanya kontak dengan suatu bahan, secara imunologis. Reaksi ini termasuk reaksi hipersensitivitas lambat tipe IV. Wujud kelainan kulit bias berupa eritem/edema/vesikel yang bergerombol atau vesikel yang membasah, disertai rasa gatal. Bila kontak berjalan terus, maka dermatitis ini dapat menjalar ke daerah sekitarnya dan keseluruh tubuh.Dermatitis atopikWujud kelainan berupa papula
D. Patofisioligi
1. Gambaran histologisBerdasarkan penyebabnya eritroderma dibagi menjadi 4 bagian :
a. Eritroderma akibat alergi obat secara sistemikBanyak obat yang bisa menyebabkan alergi, tetapi yang sering ialah : penisilin dan derivatnya (ampisilin, amoxilin, kloksasilin), sulfonamid, golongan analgesic antipiretik (misalnya asam salisilat, metamisol, parasetamol, fenibutason, piramidon) dan tetrasiklin, termasuk jamu.Alergi obat-obatan bias memaparkan eosinofil diantara infiltrate eosinofil, Mikosis fungoides/sezary syndrome bisa membentuk gambaran infiltrate seperti monotonous band yang terdiri dari sel mononuclear-cerebriform yang besar, sepanjang dermoepidermal junction atau sekitar pembuluh darah di dalam dermis papillary, epidermitropism tanpa spongiosis dan mikroabses pautrier tanpa epidermis
b. Eritroderma akibat perluasan penyakit kulitPenyakit kulit yang bisa meluas menjadi eritroderma misalnya psoriasis, pemfigus follasius, dermatitis atopik, pitiriasis rubra pilaris, liken planus, dermatitis seboroik pada bayi.
c. Eritroderma akibat penyakit sistemik termasuk keganasan Berbagai penyakit atau kelainan alat dalam termasuk keganasan dan infeksi fokal alat dalamd. IdiopatikSpecimen histologik tidak spesifik walau bagaimanapun, ulangan biopsy bisa menunjukan bukti dari mikosis fungiodes .
2. Gambaran klinika.
eritroderma akibat alergi obat secara sistemikYang dimaksud masuknya obat secara sistemik yaitu masuknya obat kedalam badan melalui beberapa jalan antara lain :melalui mulut, hidung, suntikan/infus, rektum, vagina, sebagai obat mata, obat kumur, tapal gigi atau obat luar kulit.Umumnya alergi timbul secara akut dalam waktu 10 hari. Mula-mula kulit berwarna kemerahan yang menyeluruh tanpa disertai skuama. Pada waktu penyembuhan baru timbul skuama.b. Eritoderma akibat peluasan penyakit kulit.Yang sering terjadi adalah akibat psoriosis dan dermatitis seboreik pada bayi (penyakit leiner) .
1) Eritroderma akibat psoriasis Pada anamnesis hendaknya ditanyakan apakah pernah menderita psoriasis, penyakit bersifat menahun dan residif dengan skuama yang berlapis-lapis dan kasar diatas kulit yang eritematosa dengan batas yang tegas
2) Penyakit linear = Erirtoderma deskuamativum Kelainan ini hamper selalu memperlihatkan skuama yang banyak dan kekuning-kuningan di kepala.
Usia penderita sekitar 4 minggu s/d 20 minggu.
Keadaan umum baik, biasanya tanpa keluhan. K
kelainan kulit berupa eritemadiseluruh tubuh penderita disertai skuama kasar.
c. Eritroderma akibat penyakit sistemik termasuk keganasanYang sering yaitu sindroma sezary.Penyakit ini termasuk limfoma, ada yang mengatakan sadium dini mikosis fungoides, terdapat pada orang dewasa pada laki-laki usia 64 tahun dan pada wanita usia 53 tahun. Ditandai dengan eritema yang menyeluruh disertai skuama yang kasar dan berlapis-lapis dan rasa gatal yang hebat. Juga terdapat infiltrasi pada kulit yang edema. Sebagian penderita terdapat splenomegali, limpadenopati superficial, alopesia, hiperpigmentasi, hyperkeratosis palmaris dan plantaris, serta kuku yang disropi. Adanya sel sezary pada darah perifer dan infiltrasi pada dermis bagian atas adalah agak khas pada biopsy sindroma ini.Eritroderma biasanya muncul pada mereka yang berusia diatas 40 tahun. Biasanya lebih bayak mengenai lak-laki dibandingkan dengan wanita. Gejala dan syndrome eritroderma : Kemerahan kulit general (eritema) dan pembengkakan yang meliputi 90 % atau lebih dari seluruh permukaan kulit. Serous ooze’, hasil dari pakaian yang melekat di kulit dan bau yang tidak menyenangkan. Penyisikan 2-6 hari selepas onset eritema, seperti empingan yang besar. Berbagai derajat kegatalan yang kadang kala tidak bisa ditoleransi Penebalan sisik pada kepala dengan berbagai derajat keguguran rambut termasuk kebotakan total Penebalan telapak tangan dan kaki (keratoderma) Pembengkakan kelopak mata isa menyebabkan ectropion (permukaan dalam kelopak mata terpapar keluar) Kuku menjadi pecah dan menebal bahkan sampai tercabut Eriroderma yang lama bias menyebabkan perubahan pigmen (bercak coklat dan/atau putih pada kulit) Infeksi sekunder bisa menyebabkan munculnya pustule dan krusta Pembesaran kelenjar limfe (limfadenopati) Kontrol temepratur yang abnormal yang mengakibatkan demam dan menggigil atau hipotermia Meninkatkan denyut jantungsebagai akibat dari gagal jantung yang tidak ditangani atau kasus-kasus berat yang biasanya terjadi pada orang tua Kadar elektrolit yang abnormal serta dehidrasi akibat kehilangan cairan lewat kulit Kadar serum albumin yang rendah akibat kehilangan protein dan peningkatan kadar metabolik
E. Komplikasi
Komplikasi yang sering terjadi, yaitu : Infeksi sekunder oleh bakteri Septikemia Diare Pneumoni Gangguan metabolic melibatkan suatu resiko hipotemia, dekompensasi kordis, kegagalan sirkulasi perifer, dan tromboplebitis. Bila pengobatan kurang baik akan terjadi degenerasi visceral yang menyebabkan kematian.(FK UGM, Yogyakarta)
F. Penatalaksanaan
Tujuan penatalaksanaan adalah untuk mempertahankan keseimbangan cairan serta elektrolit dan mencegah infeksi tetapi bersifat individual serta suportif dan harus segera dimulai begitu diagnosisnya ditegakan.Pasien harus dirawat di rumah sakit dan harus tirah baring. Semua obat yang terlibat harus dihantikan pemakaiannya, suhu kamar yang nyaman harus dipertahankan karena pasien tidak memiliki kontrol termolegulasi yang normal sebagai akibat dari fluktuasi suhu karena vasodilatasi dan kehilangan cairan lewat evaporasi. Keseimbangan cairan dan elektrolit harus dipertahankan karena terjadinya kehilangan air dan protein yang cukup besar dari permukaan kulit. Preparat expander mungkin diperlukan. (Brunner & suddart)
Pemeriksaan laboratorium
Pada pemeriksaan laboratorium didapatkan eusinofilia pada dermatitis exfoliativa oleh karena dermatitis atopik. Gambaran lainnya adalah sedimen yang meningkat, turunnya albumin serum dan globulin serum yang relatif meningkat, serta tanda disfungsi kegagalan jantung dan intestinal (tidak spesifik).(Cermin Dunia Kedokteran No. 74, 1992)TerapiPerawatan di rumah sakit sangat dianjurkan untuk memperoleh perawatan medis dan pemeriksaan laboratorium yang baik. Pengobatan topikal pelembut (untuk mandi berupa emulsi dan mungkin juga bentuk-bentuk lain) sangat membentu. Kortikosteroid (prednisone 40 mg setiap hari dalam dosis pemeliharaan) juga diberikan. Obat-obat tersebut mengurangi kekakuan dari gejala yang ada. Antibiotik diperlukan juga bila diduga ada infeksi sekunder.Perawatan di rumah sakit tidak diperlukan bila pasien dianggap kooperatif dengan dokter yang merawat, para pasien/penderita dermatitis exfoliativa menunjukan adanya perbaikan , hanya dengan sistem rawat jalan saja. (FK UGM, Yogyakarta)
Pengobatan Sistemik Diet tinggi protein pada eritroderma yang sudah lama Kortikosteroid oral : prednisonGolongan
1 : dosis prednison 3 x 10 mg – 4 x 10 mg/hari Obat yang dicurigai sebagai penyebab dihentikanGolongan
2 : dosis permulaan 4 x 10 mg Jika tak tampak perbaiakan dalam beberapa hari dosis dinaikan. Bila tampak perbaikan dosis diturunkan perlahan. Kalau akibat penyakit linear, dosis prednison 3 x (1-2) mg/hari. Kalau akibat terapi lokal pada psoriasis maka dihentikanGolongan
3 : syndrome sezary : selain kortikosteroid, juga sistostatika (klorambusil 2-6 mg sehari) Lokal : Diolesi emoliea, misalnya salep lanolin 10 %(Cermin Dunia Kedokteran No. 32, 1984)
PrognosisDermatitis exfoliativa memiliki prognosis yang kurang baik sementara banyak penulis lain yang mengatakan bahwa prognosis dermatitis exfoliativa pada umumnya baik; tentu saja tidak terlepas dari faktor penyakit yang mendasari dan kondisi penderita itu sendiri. (FK UGM, Yogyakarta)
4. LIKEN PLANUS
Lichen planus adalah lesi putih ataupun plak pada mukosa rongga mulut yang tidak dapat dihapuskan dan tidak dapat dikategorikan sebagai salah satu lesi putih yang lain. Lesi pada rongga mulut dapat disertai dengan lesi pada membrana mukosa yang lain ataupun pada kulit terutama pada pergelangan tangan dan kaki. Lesi oral dari lichen planus cenderung untuk lebih menetap daripada yang ada di kulit. Daerah yang paling sering terkena adalah mukosa pipi. Lidah, bibir, palatum, gusi dan dasar mulut juga dapat terkena.
Etiologi
Etiologinya tidak diketahui meskipun bukti menunjukkan bahwa lichen planus adalah kelainan imunologik, kemungkinan suatu penyakit autoimun, dimana limfosit T merusak lapisan sel basal dari epitel yang terkena. Subset sel T CD4 maupun CD8 sudah dijumpai dalam popoulasi limfosit submukosa. Orang yang gugup, emosional, trauma, malnutrisi, dan alergi merupakan predisposisi untuk lichen planus.
Patogenesis
Peningkatan produksi sitokin TH1 merupakan kunci dan penanda awal terjadinya LP, yang diinduksi secara genetik, dan adanya polimorfisme genetik dari sitokin yang terlihat mendominasi, baik pada lesi yang berkembang hanya pada mulut (diasosiasikan dengan interferon-gamma (IFN-γ)) atau pada mulut dan kulit (diasosiasikan dengan tumor nekrosis faktor-alpha(TNF-α)). Sel T yang teraktivasi kemudian akan tertarik dan bermigrasi melalui epitelium mulut, lebih jauh akan tertarik oleh adhesi molekul interseluler (ICAM-1 dan VCAM), regulasi ke atas dari protein matriks ekstraseluler membran dasar epitelial, termasuk kolagen tipe IV dan VII, laminin dan integrin, dan kemungkinan oleh jalur sinyal CXCR3 dan CCR5. Sitokin disekresi oleh keratinosit misalnya TNF-α dan interleukin (IL)-1, IL-8, IL-10, dan IL-12 yang juga kemotaktik untuk limfosit. Sel T kemudian akan berikatan pada keratinosit dan IFN-γ, dan regulasi berkelanjutan dari p53, matriks metalloproteinase 1 (MMP1) dan MMP3 memicu proses kematian sel (apoptosis), yang akan menghancurkan sel basal epitelial.
Perjalanan kronis dari OLP merupakan hasil dari aktivasi faktor nuklear mediator inflamasi kappa B (NF-κB), dan inhibisi dari jalur pengontrol faktor pertumbuhan transformasi (TGF-beta/smad) yang menyebabkan hiperproliferasi keratinosit yang memicu timbulnya lesi putih.
Gambaran Klinis
Lichen planus, secara klinis merupakan lesi putih. Dimana secara klinis menunjukkan suatu lapisan putih yang berupa anyaman homogen atau yang tidak homogen yang tidak terkelupas. Lesi ini secara klinis mempunyai tipe erosi dan non erosi. Dapat terjadi pada seluruh pemukaan rongga mulut dan erat hubungannya dengan infeksi jamur atu virus.
Lesi-lesi kulit dari lichen planus pada awalnya terdiri atas papula-papula kecil, puncaknya rata, merah dengan tengah bengkak. Lesi-lesi tersebut dapat membesar dan begabung menjadi plak yang lebih lebar. Papula sedikit demi sedikit berubah warna menjadi ungu dan lichenifikasi permukaan terdiri atas striae putih kecil. Lesi tersebut biasanya gatal dan dapat berubah warna menjadi kuning atau coklat sebelum menghilang. Distribusi bilateral pada permukan fleksor dari ekstremitas adalah hal yang biasa, kadang-kadang mengenai kuku jari. Pasien dengan papula tertentu yang ungu, bersegi banyak, gatal pada kulit seringkali secara serempak mempunyai lesi-lesi intraoral.
Gambar : Tampak lesi kulit dari Lichen planus
Manifestasi Oral
Pada lesi intraoral dapat timbul keluhan rasa tidak nyaman sampai nyeri atau terbakar ketika makan makanan pedas. Lesi-lesi oral pada lichen planus memiliki 2 tipe :
1. Tipe non erosive
a. Striae
lesi berupa banyak garis-garis atau papula-papula putih halus yang tersusun dalam suatu jaringan mirip jala.
Gambar : lesi oral dari lichen planus tipe striae
b. Atrofik
akibat dari atrofi epitel dan terutama tampak sebagai bercak-bercak mukosa yang merah, tanpa ulserasi. Tipe striae seringkali dijumpai di tepi lesinya.
Gambar : lesi oral dari lichen planus tipe atrofik
2. Tipe erosive
a. Plak
Lesi berupa bercak putih padat yang mempunyai permukaan yang licin, sedikit tidak teratur, dan asimetris. Lesi tersebut umumnya dijumpai pada mukosa pipi dan lidah. Pasien tidak akan menyadari adanya lesi ini.
Gambar : Lesi oral dari lichen planus tipe mirip plak
b. Erosif
Bila permukaan epitel sama sekali hilang dan mengakibatkan ulserasi. Mukosa pipi dan lidah adalah daerah yang umum terkena. Pada awalnya timbul vesikel atau bulla, yang akhirnya tererosi dan menjadi ulserasi. Lesi-lesi yang matang mempunyai tepi-tepi merah tak teratur, pseudomembran sentral nekrotik yang kekuning-kuningan dan bercak putih melingkar yang sering terdapat di perifernya. Keadaan ini sangat sakit dan dapat terjadi cepat sekali.
Gambar : lesi oral dari lichen planus tipr erosif
5. Pemeriksaan
Dalam banyak kasus, gambaran klinis saja dapat memastikan diagnosis lichen planus oral. Biopsi tidak perlu dilakukan. Lesi-lesi intaoral tanpa gejala dapat dibiarkan. Biopsy dari bentuk atrofik dan erosive harus dilakukan pada tepi lesinya.
Pada gambaran HPA:
Gambaran mikroskopis lesi lichen planus menunjukkan gambaran yang sanagt spesifik di mana menunjukkan adanya 3 karakter yang khas, yaitu :
1. adanya kerusakan lapisn membran basalis epitelium,
2. adanya infiltrasi sel-sel limfosit yang padat disertai membentuk untaian (band),
3. adanya eosinofilik material pada daerah lamina propia
Gambar: Menunjukkan adanya kerusakan membran basalis, infiltrasi limfosit, membentuk untaian/band, disertai adanya eosinofilik material pada lamina propia
Penatalaksanaan
1. Istirahat
2. Anxiolitik
3. Steroid dan imunosupresan topical atau sistemik, untuk lichen planus yang kronis, bergejala dan erosive.
4. Kortikosteroid topical, dipantau dengan cermat untuk melihat perubahan menjadi
keganasan pada tipe erosi
5. Waspadai infeksi kandida yang sering memperparah dan menghambat proses penyembuhan
Penyakit autoimun kerap bermanifestasi menjadi gangguan kulit. Psoriasis misalnya. Patofisiologi penyakit bawaan ini sebagian besar didominasi oleh autoimunitas sel-sel imun';ifestasi sebagai eritema dan hiperproduksi skuama sehingga lazim digolongkan ke dalam penyakit dermatosis eritroskuamosa .Gejala klinis yang khas dari psoriasis meliputi kelainan kulit berupa bercak-bercak eritema yang meninggi (plak) dengan skuama di atasnya. Tanda yang menjadi patognomonik secara klinis dari psoriasis tentu masih berupa fenomena tetesan lilin, Auspitz, dan Köbner. Sebenarnya masih ada satu gejala klinis lain yang sering disebut di beberapa pustaka, yakni kelainan sendi. Namun demikian, Prof. dr. Adhi Juanda, Sp.KK(K) dari Departemen Ilmu Penyakit Kulit dan Kelamin FKUI/RSUPN Dr. Cipto Mangunkusumo mengemukakan bahwa di sini gejala tersebut tidak terlalu lazim ditemui. Jika ada, umumnya bersifat poliartikular, tempat predileksinya pada sendi interfalangs distal dengan pembesaran yang berakhir pada ankilosis dan lesi kistik subkorteks.
Tiga Tanda Utama
(EXAMPLES OF PSORIASIS
Gambar A-J menampilkan bentuk-bentuk lesi psoriasis di kulit. Lesi bisa muncul di seluruh bagian tubuh. Gambar D adalah contoh psoriasis yang minimal. K-M merupakan contoh-contoh psoriasis yang ada di kuku. Pada penderita athlete's foot, bentuk kuku jari-jarinya juga bisa sangat mirip dengan psoriasis pada kuku. Jadi tidak salah jika diagnosis psoriasis sering dilihat dari penampilan kuku jarinya. Gambar K dan L menampilkan lubang-lubang di kuku, dan gambar M menunjukkan karakteristik warna kekuningan atau coklat yang dikenal sebagai "oil spot.")
Psoriasis biasa alias psoriasis vulgaris makin sering dijumpai di Indonesia. Insidens terbesar didominasi oleh orang-orang kulit putih di Eropa dan Amerika, semakin ke Asia semakin menurun insidennya. Meskipun penyakit ini tidak menyebabkan kematian namun hampir semua pasien bermasalah dengan gangguan kosmetik yang tak jarang menimbulkan kendala dalam kehidupan sehari-hari. Ditambah lagi perjalanan penyakit ini bersifat menahun dan residif, dengan demikian pengobatan simptomatik dan berkesinambungan menjadi sebuah harga mati. Penderita psoriasis akan mengeluh gatal-gatal ringan yang tidak mengganggu keadaan umum. Predileksi lesi tersebut ialah kulit kepala, perbatasan kulit kepala dengan muka, ekstremitas bagian ekstensor terutama siku serta lutut, dan daerah lumbosakral. Sekilas pasien sering mengeluh 'ganti kulit' yang sebenarnya berupa bercak-bercak eritema yang meninggi (plak) dengan skuama di atasnya. Eritema ini berbentuk sirkumskrip (membentuk lingkaran) dan merata di setiap lesi, namun pada tahap penyembuhan terkadang eritema di tengah menghilang sehingga hanya terlihat di bagian tepinya saja.Sementara skuama yang terjadi akibat hiperkeratosis akan berlapis-lapis, kasar, dan berwarna putih seperti mika, alias transparan. Skuama inilah yang menjadi ciri khas utama psoriasis, yakni fenomena tetesan lilin. Skuama transparan ini akan mengalami perubahan indeks bias ketika digores secara linear dengan alas pinggir gelas sehingga membuat penampakan seperti lilin yang telah digores. Untuk lebih menegakkan diagnosis, skuama yang berlapis-lapis ini dikerok perlahan-lahan secara lembut sehingga lama kelamaan akan terlihat fenomena Auspitz, yakni perdarahan yang berbintik-bintik. Kerokan skuama mesti dilakukan benar-benar perlahan dan lembut, sebab kerokan yang kasar dan terlalu dalam malah hanya akan terlihat perdarahan yang merata.Sebenarnya ada satu tanda utama lagi, yakni fenomena Köbner. Tanda klinis inisebenarnya tidak terlalu khas, hanya 47% dari seluruh kasus. Ditandai denganmunculnya gejala-gejala psoriasis tiga pekan setelah kulit seorang psoriasismengalami suatu trauma. Selain fenomena tetesan lilin, Auspitz, dan Köbner, psoriasis juga dapat dikenali dari lekukan-lekukan miliar pada kuku yang sering disebut pitting nailatau nail pit. Seperti disebut di atas, beberapa pasien juga bermanifestasi psoriasis dengan kelainan pada sendi dan pada mukosa, namun jarang ditemukan khususnya di Indonesia.
Jenis-Jenis Psoriasis
Seperti klasifikasi penyakit kulit lainnya, psoriasis juga dibagi berdasarkan penampakan klinis skuama pada lesi. Ada yang menyerupai penyakit lain, seperti psoriasis pustulosa, ada yang tersebar hanya di daerah fleksor, ada juga yang terjadi akibat penggunaan obat topikal yang terlalu kuat. Sampai saat ini terdapat beberapa bentuk klinis psoriasis yang lazim ditemui.Pertama, psoriasis biasa alias psoriasis vulgaris. Jenis psoriasis ini disebut pula tipe plak karena umumnya lesi yang muncul berbentuk plak. Jenis inilah yang memiliki tempat predileksi, yakni di kulit kepala, diperbatasan kulit kepala dengan muka, ekstremitas ekstensor, terutama siku dan lutut, serta di daerah lumbosakral. Kedua, psoriasis gutata atau psoriasis postmorbili. Dinamakan demikian karena berbentuk gutata (bercak) dengan diameter lesi tidak lebih dari 1 cm. Psoriasis jenis ini timbul mendadak dan tersebar di berbagai tempat, tidak mengenal predileksi. Biasanya penyakit ini terjadi setelah infeksi treptococcus di saluran napas atas setelah influenza atau morbili pada anak-anak dan dewasa muda. Selain morbili dan influenza, penyakit ini juga dapat timbul setelah infeksi lainnya, bakteri maupun virus. Ketiga, psoriasis inversa atau psoriasis fleksural. Ini dia jenis soriasis dengan predileksi menyimpang ketimbang jenis-jenis lainnya. Jika psoriasis biasa memiliki salah satu predileksi di daerah ekstensor, ada juga penderita psoriasis yang hanya timbul di daerah-daerah fleksor saja, seperti tipe ini. Keempat, psoriasis eksudativa. Sesuai namanya, psoriasis yang jarang ditemui ini mengeluarkan eksudat seperti halnya dermatitis akut namun lesinya tetap kering. Kelima, psoriasis seboroik. Jenis ini merupakan gabungan antara psoriasis dengan dermatitis seboroik. Pada jenis ini, skuama yang tadinya kering menjadi agak lunak dan berminyak. Selain berlokasi di tempat yang lazim seperti psoriasis vulgaris, psoriasis seboroik juga berada pada tempat-tempat seboroik. Keenam, eritroderma psoriatika. Jenis sering terjadi akibat penggunaan obat topikal yang terlalu kuat atau memang penyakitnya sendiri yang makin parah dan meluas. Biasanya lesi-lesi jenis ini memang berupa eritema dan skuama yang sangat tebal dan universal, dengan demikian lesi khas psoriasis sudah tidak tampak lagi. Kadang-kadang lesi psoriasisnya masih tampak samar-samar, yakni lebih bersifat eritematosa dan kulitnya terasa lebih meninggi. Ketujuh, psoriasis pustulosa. Sebenarnya ada beberapa pendapat mengenai psoriasis jenis ini. Ada yang bilang merupakan varian dari psoriasis, namun ada juga yang berseloroh bahwa penyakit ini merupakan penyakit baru. Pendapat yang terakhir berdalil karena secara klinis memang jenis ini memiliki kenampakan yang agak lain daripada yang lain. Terdapat dua bentuk klinis psoriasis pustulosa, yani bentuk lokalisata (di tempat tertentu saja), misalnya psoriasis pustulosa palmo-plantar, atau generalisata (menyeluruh), misalnya pada psoriasis pustulosa generalisata akut (von Zumbusch).
Apa Obatnya?
Secara umum psoriasis dapat diobati dengan cara topikal maupun sistemik.
Pengobatan topikal menggunakan preparat ter, kortikosteroid, ditranol (antralin), calcipotriol, tazaroten, eterinat dan asitretin (neotigason), siklosporin, hingga emolien dan terapi sinar. Sedangkan pengobatan sistemik meliputi pengobatan kortikosteroid, sistostatik, levodopa, serta DDS.
Kortikosteroid dapat diberikan secara oral maupun topikal. Untuk penggunaan oral, dengan prednison 30 mg perhari mampu mengontrol psoriasis secara optimal. Namun seperti biasa, steroid mesti tappering off perlahan-lahan kemudian diberi dosis pemeliharaan. Sedangkan pemakaian secara topikal terbukti efektif, selain mengurangi efek buruk steroid sistemik (supresi imun, buffalo hump, dll.) steroid topikal memberi hasil yang baik jika digunakan secara telaten.
Saat ini di USA telah digunakan beberapa agen biologis yang mampu mengobati psoriasis hingga ke pusat penyakit imunologisnya. Salah satunya, etanercept, telah lama digunakan luas untuk mengobati penyakit reumatik dengan cara menyerang sitokin pleositosis radang, TNF-α ( Tumor Necrosis Factor α ). Ada lagi, efalizumab, menyerang CD11a (α L) sebuah rantai dari integrin α L β 2 yang dikenal dengan sebutan LFA-1 (Leukocyte-function-associated antigen 1). LFA-1 berperan penting mempermudah jalan sel T melewati dinding pembuluh darah dan memasuki jaringan ketika terdapat rangsang dari antigen. Metode inilah yang tampaknya masih baru namun layak untuk diterapkan.
Target Imunologi
Manusia dianugerahi Sang Pencipta dengan kulit sebagai satu dari panca indera. Kulit didesain dengan spesifikasi klinis sedemikian rupa sehingga mampu melindungi manusia dari luka atau infeksi, serta beberapa faktor imunologik, di antaranya sitokin TNF-α , sebuah sinyal bahaya yang dikeluarkan oleh jaringan-jaringan yang sedang mengalami luka kepada sistem imunologi. Pelepasan TNF-α dari sel-sel yang terdestruksi pada luka nantinya akan memanggil sitokin-sitokin dan kemokin lainnya sehingga memodifikasi permukaan endotel pada venula-venula pascakapiler. Proses ini merupakan mekanisme alamiah yang memfasilitasi ekstravasasi leukosit ke jaringan yang sedang luka.
Leukosit yang keluar dari pembuluh darah nantinya akan merembes memasuki dermis melalui beberapa proses yang melibatkan beberapa molekul, di antaranya LFA-1 (terkandung dalam contoh obat di atas, efalizumab). Leukosit yang memasuki dermis melalui gradien kemotaktik akan mulai memediasi fungsi efektor, misalnya untuk membunuh bakteri atau jamur. Selama perjalanannya leukosit yang menuju jaringan luka ini juga akan mengeluarkan TNF-α ke sirkulasi. Dengan demikian semakin lama akan semakin banyak leukosit yang terpanggil ke tempat luka. Inilah proses imunosurveilans yang melibatkan jaringan luka dan sel-sel imunitas. Dalam kenyataannya, proses imunitas merupakan rangkaian adaptasi fisiologis yang senantiasa berubah demi mempertahankan hidup. Adaptasi imunitas ini dilakukan oleh sel-sel T yang populer dengan sebutan imunitas spesifik dan nonspesifik, meskipun dalam kerjanya dibantu oleh sel-sel dan molekul-molekul lainnya. Setiap sel T memiliki keunikan yang spesifik untuk antigen tertentu. Inilah target utama penyembuhan yang dilakukan oleh sistem imun alami. Yang penting ialah bagaimana menempatkan sel-sel T tersebut pada tempat dan waktu yang tepat. Penempatan sel T diatur oleh pajanan jutaan antigen yang masuk ke tubuh manusia. Awalnya semua sel T merupakan sel T naif (null) yang berkelana di dalam pembuluh darah serta sebagian tersimpan di kelenjar getah bening (KGB) –proses ini sangat.tergantung dengan LFA-1-. Ketika berada di KGB, sel-sel T akan 'dijemput' oleh sel-sel dendritik di jaringan terdekat KGB tersebut untuk diundang ke jaringan tadi. Ketika terdapat luka di jaringan, sel dendritik akan menjadi matur serta bermigrasi ke KGB karena dirangsang oleh sinyal berbahaya (misalnya TNF-α ) kemudian 'memberi tahu' (dengan mekanisme MHC kelas III) antigen apa yang sedang menyerang jaringan tersebut. Sebagaimana dipahami, MHC ( majorhistocompatibility complex) merupakan cara pengenalan antigen dari sel-sel yang terpajan antigen melalui ligan reseptor kepada sel T yang naif. Sel T naif ini terdiri dari sel-sel dengan reseptor yang khas. Sel T dengan reseptor CD28 akan berikatan dengan MHC dengan reseptor CD80 dan CD86 (kostimulasi), sedangkan sel T dengan reseptor LFA-1 akan berikatan dengan ICAM-1 ( intercellular adhesion molecules 1) pada sel dendritik.
Sel T Menyerang
Setelah proses permulaan tadi, sel-sel T naif yang telah berikatan dengan reseptornya yang cocok akan bereplikasi dan multiplikasi, kemudian mengekspresikan molekul baru pada permukaannya. Sebagian menjadi sel T memori, sebagian lagi memulai kerjanya menuju lokasi anatomi yang sedang mengalami kerusakan. Sel-sel T dari KGB yang telah 'dididik' oleh MHC, dalam hal ini sel dendritik, akan menuju ke lokasi kejadian perkara. Sedangkan sel T dari organ serupa KGB, yakni Patch Peyer di usus, akan menuju ke lamina propria usus.Sel T yang menuju ke kulit akan mengekspresikan Cutaneous Lymphocyte Antigen (CLA), reseptor chemokine CC 4 dan 10, serta LFA-1. Nantinya ekspresi CLA dan kawan-kawannya akan berinteraksi dengan pembuluh darah untuk menghasilkan E-selectin dan P-selectin, ligan chemokine CC (misalnya CCL17), serta ICAM-1. Reaksi inilah yang membantu sel T untuk melawan antigen-antigen yang masuk ke kulit. Jika memang tidak ada antigen yang masuk ke kulit, maka perlahan-lahan sel-sel T ini akan masuk ke pembuluh limf dan berjalan menuju KGB terdekat. Konsep sel T memori dengan CLA, LFA-1, dan reseptor CC inilah yang menjawab pertanyaan mengapa reaksi antigen di kulit berlangsung sangat cepat. Pasalnya, pelepasan TNF-α dan sitokin-sitokin lainnya akan merangsang pembentukan ICAM-1,chemokine, dan E-selectin dalam jumlah yang besar.
Pada intinya, selain TNF-α , banyak mediator yang membuat sel T lebih cepat masuk ke kulit. Perlindungan ekstra ketat ini memang istimewa dimiliki oleh kulit guna melakukan adaptasi imunosurveilans yang cepat serta melawan kemungkinan infeksi patogen yang sangat mudah untuk masuk ke kulit. Sistem elegan inilah yang menjadi dasar kelainan pada penderita psoriasis. Para penderita psoriasis memiliki autoantigen psoriasis yang diproduksi di tubuh dan spesifik dilawan oleh sel-sel T memori yang berada di sekitar kulit. Ketika ada autoantigen psoriasis datang, sel-sel T otomatis akan menyerang dan otomatis pula menghasilkan mediator-mediator di atas, termasuk TNF-α dan LFA-1. Selain itu, di samping sel-sel T jaringan yang telah luka akibat reaksi antigen dengan sel T juga akan memproduksi TNF-α yang akhirnya akan memperburuk keadaan psoriasis.Keadaan ini ditandai dengan respon perproliferasi epidermis serta gejala umum psoriasis. Inilah proses reversibel dari psoriasis dan hanya bisa dihentikan dengan cara memblok aktivasi sel-sel T pada lesi tersebut.
Proses Perlawanan
Dari contoh di atas, misalnya etanercept, TNF-α yang larut maupun tak larut akan diikat bersama IgG yang berikatan dengan reseptor p75 TNF-α . Konsep ini sangat bermanfaat mengingat TNF-α sebenarnya dibuat oleh leukosit (termasuk sel T) dan.sel-sel yang bukan turunan dari sumsum tulang (termasuk kulit) yang bersemayam di sekitar kulit. Etanercept ini kabarnya telah terbukti ampuh mengobati rheumatoid arthritis, inflammatory bowel disease (IBD), dan psoriasis arthritis. Studi terbaru (namun belum diaplikasikan secara luas) obat semacam etanercept ini juga mampu mengatasi keluhan pada psoriasis biasa/psoriasis vulgaris. Sedangkan obat seperti efalizumab, yang memiliki target CD11a atau α L terbukti ampuh memblok interaksi LFA-1. Antibodi monoklonal ini mampu menghalangi interaksi ICAM-1 dan ICAM-2. Bedanya dengan jenis etanercept, efalizumab terfokus melawan LFA-1 yang notabene hanya dihasilkan oleh leukosit, tidak seperti TNF-α yang bisa juga dihasilkan oleh sel-sel lainnya. Sel T sangat bergantung pada LFA untuk melakukan perlawanan, terutama ketika ekstravasasi ke tempat yang rusak.Dengan demikian, makin terkuaklah terapi imunologis yang dapat dilakukan pada penderita psoriasis. Semakin fokus pada etiologi psoriasis, diharapkan semakin efektif pengobatan yang bisa dilakukan untuk penderita psoriasis.
7. DERMATITIS SEBOROIK
Kata kunci: Seborrhoeic Dermatitis, Seborrheic Dermatitis, Dermatitis Seboroik, Seborrheic Eczema.
Dermatitis Seboroik ( Seborrhoeic Dermatitis, Seborrheic Dermatitis ) merupakan peradangan permukaan kulit berbentuk lesi squamosa (bercak disertai semacam sisik), bersifat kronis, yang sering terjadi di area kulit berambut dan area kulit yang banyak mengandung kelenjar sebasea ( kelenjar minyak, lemak ), seperti kulit kepala, wajah, tubuh bagian atas dan area pelipatan tubuh (ketiak, selangkangan, pantat).
ANGKA KEJADIAN
Prevalensi Dermatitis Seboroik diperkirakan sekitar 3-5 %. Jika ketombe yang merupakan Dermatitis Seboroik ringan ditambahkan, angka kejadian mencapai 15-20 %. Dermatitis Seboroik dapat dialami oleh semua ras.
Berdasarkan usia, Dermatitis Seboroik dapat terjadi pada semua umur, terutama usia pubertas hingga usia 40 tahun. Pada bayi, Dermatitis Seboroik kerap dijumpai di area kepala dan pelipatan tubuh. Berdasarkan jenis kelamin, Dermatitis Seboroik sedikit lebih banyak dialami pria ketimbang wanita.
PENYEBAB
Penyebab Dermatitis Seboroik hingga kini belum diketahui secara pasti. Faktor-faktor yang diduga sebagai penyebab Dermatitis Seboroik, antara lain: infeksi jamur Malassezia ovale, faktor imunologi, iklim, genetik, lingkungan, hormonal, dan aktifitas kelenjar sebasea yang berlebihan. Selain itu, beberapa obat-obat tertentu diduga memicu terjadinya Dermatitis Seboroik, seperti: auranofin, aurothioglucose, buspirone, chlorpromazine, cimetidine, ethionamide, griseofulvin, haloperidol, interferon alfa, lithium, methoxsalen, methyldopa, phenothiazines, psoralens, stanozolol, thiothixene, dan trioxsalen (Samuel Selden, MD)
GEJALA
Dermatitis Seboroik relatif mudah dikenali karena tandanya yang khas, yakni dijumpainya krusta (bercak disertai semacam sisik) berminyak.
Gejala Pada Bayi:
• Di area kepala (bagian depan dan samping) ditandai: krusta tebal, pecah-pecah, berwarna kekuningan dan berminyak. Tanda ini disebut cradle cap karena bentuknya yang mirip topi menutupi kulit kepala.
• Di bagian tubuh yang lain, ditandai: ruam berwarna kemerahan, merah kekuningan, dengan krusta berminyak yang menutupi permukaannya.
Gejala Pada Dewasa:
Pada umumnya ditandai dengan:
• Keluhan gatal
• Peradangan pada area seboroik dengan gambaran berbagai bentuk lesi, berwarna kemerahan atau kekuningan disertai dengan adanya skuama, krusta, basah berminyak, dan bisa juga kering.
• Residif (mudah kambuh) dan bersifat kronis. Diduga behubungan dengan faktor stress, kelelahan, sinar matahari dan iklim.
PEMERIKSAAN PENUNJANG
Pemeriksaan yang dapat dilakukan pada pasien dermatitis seboroik adalah pemeriksaan histopatologi walaupun gambarannya kadang juga ditemukan pada penyakit lain, seperti pada dermatitis atopik atau psoriasis. Gambaran histopatologi tergantung dari stadium penyakit. Pada bagian epidermis. Dijumpai parakeratosis dan akantosis. Pada korium, dijumpai pembuluh darah melebar dan sebukan perivaskuler. Pada DS akut dan subakut, epidermisnya ekonthoik, terdapat infiltrat limfosit dan histiosit dalam jumlah sedikit pada perivaskuler superfisial, spongiosis ringan hingga sedang, hiperplasia psoriasiform ringan, ortokeratosis dan parakeratosis yang menyumbat folikuler, serta adanya skuama dan krusta yang mengandung netrofil pada ostium folikuler. Gambaran ini merupakan gambaran yang khas. Pada dermis bagian atas, dijumpai sebukan ringan limfohistiosit perivaskular. Pada DS kronik, terjadi dilatasi kapiler dan vena pada pleksus superfisial selain dari gambaran yang telah disebutkan di atas yang hamper sama dengan gambaran psoriasis.
DIAGNOSIS
Diagnosis dapat ditegakkan berdasarkan anamnesis dan pemeriksaan fisis. Pada berbagai gejala dari gambaran klinis yang ditemukan pada dermatitis seboroik juga dapat dijumpai pada dermatitis atopik atau psoriasis, sehingga diagnosis sangat sulit untuk ditegakkan oleh karena baik gambaran klinis maupun gambaran histologi dapat serupa. Oleh sebab itu, perlu ketelitian untuk membedakan DS dengan penyakit lain sebagai diferensial diagnosis. Psoriasis misalnya yang juga dapat ditemukan pada kulit kepala, kadang disamakan dengan DS, yang membedakan ialah adanya plak yang mengalami penebalan pada liken simpleks.
PENGOBATAN
Pada dasarnya, pengobatan Dermatitis Seboroik ditujukan untuk menghilangkan penyebabnya, jika penyebabnya diketahui, dan untuk meredakan gejalanya.
Obat Minum ( sistemik ):
• Antihistamin untuk meredakan gatal dan reaksi alergi, misalnya: Loratadine 10 mg, Cetirizine 10 mg atau antihisamin golongan lainnya.
• Steroid, digunakan pada Dermatitis Seboroik yang berat. Pada pemakaian jangka lama, steroid digunakan secara tappering down, yakni dosis obat diturunkan secara bertahap dan berkala.
• Antibiotika, digunakan jika Dermatitis Seboroik disertai infeksi sekunder oleh kuman akibat garukan, gesekan, dan lain-lain.
Obat Topikal ( obat luar: salep, krim, gel, lotion, shampo, dll )
• Krim atau salep steroid. Pada area wajah digunakan steroid potensi rendah agar kulit wajah tidak menipis pada penggunaan jangka lama.
• Krim atau salep yang mengandung asam salisilat 2-5%, atau sulfur 4%, atau ter 2%, atau ketokonazole 2%, atau obat kombinasi.
• Shampo yang mengandung asam salisilat, sulfur, selenium sulfida 2%, zinc pirition 1-2 %. Digunakan untuk keramas 2-3 kali seminggu selama 5-10 menit, kemudian dibilas dengan air bersih.
PENCEGAHAN
Sedapat mungkin penderita Dermatitis Seboroik mengamati pemicu timbulnya kekambuhan. Jika sudah mengenali pemicunya, diupayakan untuk mencegah paparan faktor pemicu.
Pada umumnya penderita Dermatitis Seboroik mengalami kesulitan mengenali pemicu timbulnya kekambuhan. Hal ini wajar mengingat beragamnya faktor-faktor pemicu. Kalaupun faktor pemicunya dapat dikenali, tak jarang penderita sulit menghindarinya, terutama jika faktor-faktor pemicu tersebut merupakan bagian dari kehidupan sehari-hari, misalnya stress, iklim dan sejenisnya
DAFTAR PUSTAKA
1. Soepardiman L. Kelainan pigmen. Dalam: Djuanda A, Hamzah M, Aisah S, editor. Ilmu penyakit kulit dan kelamin. Edisi ke 4. Jakarta: Balai Penerbit FKUI; 2005. h. 289-92.
2. Moschella SL, Hurley HJ, editors. Dermatology. 3th ed. USA : WB Saunders
3. Habif TP, editors. Clinical Dermatology. A color Guide to Diagnosis and Therapy 4thed. USA : Mosby 2004. P. 692-93.
4. . Shin JH, Kang WH. Two cases of melasma with unusual histopathologic findings. Journal Korean medical sciences. [Serial online]. 2008 March 9 [cited 2008 Juni 5]; volume 21. 368-70. Available from: URL : http://jkms.org/fulltext/pdf/jkms-21-368.pdf
5. Zell D. Melasma. [Online]. 2008 Januari 9 [cited 2008 Juni 5]; [9 screens]. Available from : URL : http://www.emedicine.com/derm/topic260.htm
6. Schwartz R.A,MD.Emedicine Diseases of pigmentation,Lentigo. [online]. 2008May 1 [cited 2008 Juni 5]; [4 screen]. Available from:URL : http://www.emedicine.com/DERM/topic221.htm.
7. Djuanda, A. 2007. Dermatosis Eritroskuamosa Dalam, Ilmu Penyakit Kulit kelamin ed.5 murah. Jakarta: Penerbit FK UI
8. Siregar, RS 2005. Dermatosis Eritroskuamosa Dalam, Atlas Berwarna Saripati Penyakit Kulit ed.2. Jakarta: EGC
9. Graham-Brown, R., Burns, T. 2005. Catatan Kuliah psoriasis Dalam, Dermatologi ed.8. Jakarta: Erlangga
10. SLIDE DOSEN PENGAMPUH













Tidak ada komentar:
Posting Komentar